کلمه «کاردیومیوپاتی» یک کلمه لاتین است - Cardiomyopathy - که از سه جزء تشکیل شده است:
- کاردیو - cardio - در زبان لاتین به معنای قلب است
- میو - Myo - به معنی عضله
- و پاتی - Pathy - به معنای بیماری و آسیب.
به همین دلیل کاردیومیوپاتی یعنی بیماری عضلات قلب.
قلب یک پمپ گوشتی و عضلانی است که انقباض آن با یک سیستم پیچیده هدایتی انجام می شود و بعد از انقباض هدایت خون در قسمتهای مختلف قلب بوسیله دریچههای قلب صورت می گیرد. عروق کرونر قلب هم وظیف رساندن خون حاوی اکسیژن و مواد غذایی را به این اعضای داخل قلب برعهده دارند.
آسیب هر یک از قسمت های مختلف قلب از جمله انسداد عروق قلب، تخریب دریچههای قلبی و بیماری سیستم هدایتی و تحریک قلب هر کدام می توانند موجب صدمه و بیماری عضلات و ماهیچه قلب بشوند. به عنوان مثال در کسی که دچار سکته قلبی می شود، به دلیل انسداد عروق قلبی، خون کافی به عضلات قلب نرسیده و عضله قلبی تخریب می شود. با اینحال منظور از کاردیومیوپاتی بیماریهایی هستند که مربوط به خود عضلات قلب می شوند یعنی بیماری اولیه قلب از اختلال در عملکرد عضلات قلبی شروع می شود. در این بیماریها به دلیل مشکلات ژنتیکی یا اکتسابی, عضلات قلب نمی توانند کارایی طبیعی خود را حفظ کنند و با وجود اینکه عروق کرونر، دریچهها و سیستم هدایتی قلب هم سالم هستند ولی عضله قلب دچار نارسایی یا اختلال در کارکرد طبیعی می شود. اگرچه کاردیومیوپاتی از عضلات قلب شروع می شود ولی در ادامه بیماری و با پیشرفته شدن کاردیومیوپاتی احتمال آسیب به سایر قسمتهای قلب هم وجود دارد.
انواع کاردیومیوپاتی
آسیب عضلات قلب انواع مختلفی دارد و می تواند به اشکال مختلف بروز کند. نامگذاری کاردیومیوپاتی ها براساس شکل ظاهری تغییرات عضله قلب انجام می شود. انجمنی متشکل از پزشکان و محققین قلب و عروق بصورت متمرکز و دوره ای اقدام به تشخیص موارد بیماری عضلانی قلب و نامگذاری آن می کنند. در حال حاضر موارد شناخته شده کاردیومیوپاتی به اینصورت هستند:
کاردیومیوپاتی هیپرتروفیک HCM
در این بیماری عضلات قلب شروع به رشد قارچ گونه و بیش از حد می کنند و ضخامت دیواره قلب تا چند برابر حالت نرمال می تواند افزایش پیدا کند. متأسفانه علیرغم حجم بالای عضله قلبی, این مقدار از عضله توانایی فعالیت و انقباض مناسب ندارد و با توجه به کوچک شدن سایز حفره داخل قلب علایم نارسایی قلبی و درد قفسه سینه ایجاد می شود.
این نوع از کاردیومیوپاتی زمینه خالص ژنتیکی دارد و مسایل محیطی و اکتسابی نقشی در ایجاد آن ندارند. علایم بیماری معمولاٌ از سنین کودکی و نوجوانی شروع شده و تا سنین جوانی و بلوغ به حداکثر خود می رسد. البته بسیاری از بیماران در سیر بیماری هیچگونه علایم و ناراحتی قلبی را تجربه نمی کنند و در برخی از بیماران هم بیماری صرفاٌ در زمان بررسی برای مسایل غیر قلبی و نوار قلب مشخص می شود.
مهمترین خطر کاردیومیوپاتی هیپرتروفیک, ایجاد آریتمی قلبی و ایست ناگهانی قلب است که معمولاٌ کشنده است. این علامت به ویژه در افراد جوان و ورزشکاران حرفه ای بسیار مهم و قابل توجه است و علت غالب ایست قلبی در ورزشکاران و افراد جوان کاردیومیوپاتی هیپرتروفیک است.
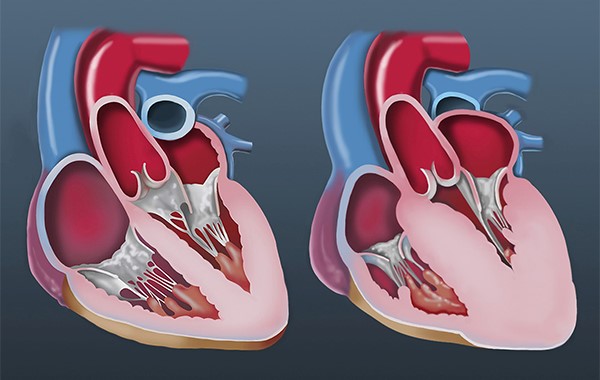
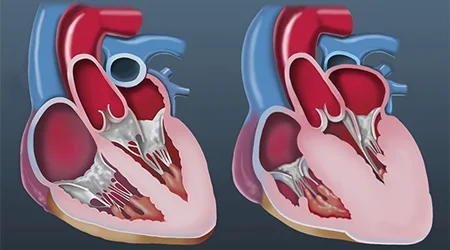
کاردیومیوپاتی دیلاته DCM
در این نوع از کاردیومیوپاتی عضلات قلب ضعیف و شل می شوند. به همین دلیل قلب و حفرات قلب بزرگ شده و نارسایی و ضعف قلب ایجاد می شود. این افراد با علایم نارسایی قلبی به شکل تنگی نفس و ضعف مراجعه می کنند و در بررسی های قلبی و اکوکاردیوگرافی نارسایی و بزرگی بیش از حد قلب مشخص می شود.
این نوع از کاردیومیوپاتی برخلاف نوع قبلی کمتر علت و زمینه ژنتیکی و ارثی دارد و بیشتر در اثر بیماریها و مسایل اکتسابی در طول زندگی ایجاد می شود. براساس علت ایجاد کننده بیماری اتساعی قلب این نوع از کاردیومیوپاتی می تواند علل مختلفی داشته باشد، از جمله:
کاردیومیوپاتی الکلی
الکل و مشروبات الکلی اگر بیش از حد مجاز مصرف شوند، می توانند به عضلات و بافت قلب صدمه بزنند و باعث بزرگ شدن و نارسایی مزمن قلب شوند. برای بروز کاردیومیوپاتی ناشی از الکل لازم است یک نفر حداقل به مدّت ۵ تا ۱۰ سال و روزانه بیشتر از نیم لیتر از الکل استفاده کرده باشد. البته در افراد مستعد به نارسایی قلبی مقادیر کمتر از این مقدار هم می تواند منجر به بیماری گردد.
الکل غیر از صدمه مستقیم به عضلات قلب می تواند با کاهش ویتامینهای بدن به ویژه ویتامین B1, موجب بروز بیماری و نارسایی قلب شود. همچنین الکل می تواند موجب تشدید بیماری و شعلهور شدن علایم در افراد با سابقه بیماری قلبی شود یا می تواند در افرادی که شیمی درمانی می شوند یا از داروهای قلبی استاده می کنند، آسیب قلبی ناشی از آنها را چند برابر سازد. به همین دلیل در افراد با بیماری قلبی یا افراد مستعد به نارسایی قلبی توصیه به عدم مصرف الکل است.
کاردیومیوپاتی ناشی از شیمی درمانی
امروزه با توجه به افزایش شیوع بیماریهای بدخیم تعداد زیادی از افراد لازم است تحت شیمی درمانی یا رادیوتراپی ناشی از سرطان قرار بگیرند. بسیاری از داروهای شیمی درمانی دارای اثرات تضعیف کننده بر روی عضلات قلب هستند و می توانند در طول درمان کنسر، موجب بروز نارسایی قلبی و علایم آن شوند.
غیر از داروهای شیمی درمانی، رادیوتراپی سرطان و توکسین های ناشی از خود تومور هم می توانند اثرات نارسایی قلبی ایجاد کنند. به همین دلیل افرادی که بدخیمی دارند لازم است از نظر بروز عوارض قلبی ناشی از سرطان و به ویژه در زمان قبل از شیمی درمانی و در حین درمانهای سرطان تحت نظر پزشک قلب باشند.
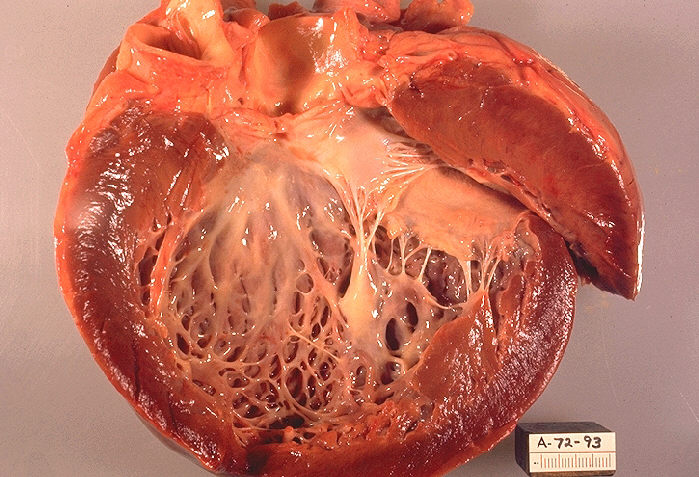
کاردیومیوپاتی رستریکتیو RCM
در این نوع از بیماری عضلانی قلب, دیواره حفرات قلب سفت و مقاوم می شوند ولی قدرت انقباض آنها سالم باقی می ماند. این نوع از کاردیومیوپاتی در اثر رسوب مواد فیبری و کلاژن در جدار قلب ایجاد می شود که در اثر آن قلب قدرت انعطاف و پذیرش خون را از دست می دهد و حفرات قلب نمی توانند در زمان استراحت قلب خون کافی را رد خود جا بدهند. به همین دلیل اسم این نوع از کاردیومیوپاتی بنام تحدیدی - Restrictive - نامگذاری شده است. در اثر این بیماری و به دلیل پس زدن خون به ریه, افراد با این بیماری مکرراٌ دچار تنگی نفس در زمان فعالیت یا استراحت می شوند.
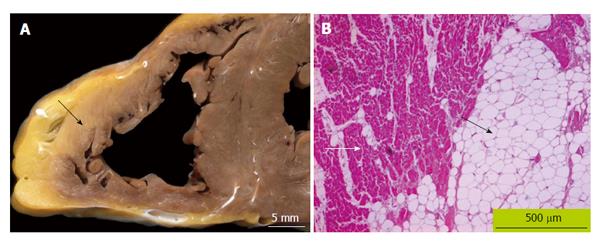
کاردیومیوپاتی آریتموژن بطن راست
این نوع از اختلال عضلانی قلب مربوط به سمت راست قلب و مشخصاٌ بطن راست است اگرچه به درجاتی احتمال دارد در ادامه بیماری و با پیشرفت آن, بطن چپ هم درگیری پیدا نماید.
در این بیماری بافت عضلانی بطن راست با بافت چربی جایگزین می شود. این موضوع که بیشتر زمینه ژنتیکی و ارثی دارد موجب نارسایی و گشاد شدن بطن راست و نارسایی آن می شود. در ادامه بیماری بافت تخریب شده بطن راست می تواند دچار آریتمی و نامنظمی در انقباض قلب شود.
کاردیومیوپاتی آریتموژن بطن راست - Arrythmogenic RV cardiomyopathy - که به اختصار ARVC هم نامیده می شود اغلب در خانمها و در سنین جوانی بروز می کند و معمولاٌ هم علایم پیشرونده دارد و به مرور علایم بیماری تشدید می شود. درمان این بیماری احتیاج به استفاده از داروهای نارسایی قلبی همراه با بررسی از نظر کنترل و درمان آریتمی های قلبی دارد.
کاردیومیوپاتی ناشی از استرس
استرس کاردیومیوپاتی یا آسیب قلبی ناشی از استرس, اصطلاح جدیدی است که به تازگی تعریف شده است. این بیماری که قبلاٌ سندروم تاکوتسوبو نامیده می شد عبارت است از نارسایی قلب و تغییرات نوار قلب شبیه به سکته قلبی که در اثر استرس های روحی شدید اتفاق می افتد. این بیماری در ابتدا در افراد با استرس های جسمی شدید مانند سوختگی یا خونریزی مغزی تعریف شد ولی بعدها مشخص شد که انواع استرس ها و اضطراب های روحی می توانند موجب آسیب به عضلات قلب و برهم خوردن ریتم نرمال قلب شوند.
علت ایجاد کاردیومیوپاتی
با توجه به گستردگی انواع کاردیومیوپاتی، طبیعتاً نمی توان علت مشخص و یکسانی برای ایجاد آنها در نظر گرفت. با اینحال موارد زیر را می توان در اغلب اختلالات عضلانی قلب مشاهده نمود:
ژنتیک و ارث: جهشهای ژنتیکی چه در زمان تولد و چه بعد از آن یکی از علل اصلی و شاخص بسیاری از کاردیومیوپاتیها هستند. در مورد برخی از انواع کاردیومیوپاتی مانند HCM - هیپرتروفیک کاردیومیوپاتی - نقش ژنتیک بارزتر از بقیه موارد است. گاهاً تغییرات ژنتیکی عامل ایجاد بیماری نیستند ولی می توانند زمینه را برای اثرات مضرّ محیطی و اکتسابی فراهم کنند و زمینهساز بیماری باشند.
بیماریهای روماتولوژی: برخی از بیماریهای روماتیسمی و بافت همبند می توانند بیماری عضلات قلب ایجاد نمایند. به عنوان مثال آرتریت روماتویید، لوپوس و اسکلرودرمی می توانند بیماری عضلات قلب را ایجاد و یا تشدید نمایند.
عفونتها: برخی از میکروبها و عوامل عفونی هستند که می توانند مستقیماً به عضلات قلب نفوذ کنند و کاردیومیوپاتی بدهند یا اینکه در اثر واکنش ایمنی و مقاومت بدن به عوامل میکروبی و با واسطه آنتی بادیها و سلولهای ایمنی عضلات قلب هم درگیر بشوند. هپاتیت c ، ویروس فلج اطفال، عفونت گلو و مخملک به ویژه در کودکان، سل و بسیاری از باکتریها و ویروسها می توانند این بیماری را ایجاد نمایند.
کمبود ویتامینها: کمبود برخی از ویتامینها و املاح طبیعی مانند ویتامین ب۱، نیاسین و اسید فولیک می تواند به تشدید کاردیومیوپاتیها کمک نماید.
الکل و مصرف مواد: الکل یکی از شناخته شده ترین سموم قلبی است که می تواند نارسایی و ضعف قلب ایجاد نماید. در کنار آن استفاده از مواد مخدر به ویژه انواع صنعتی آن که بصورت آمفتامین و قرصهای اکس عرضه می شوند، می تواند به نارسایی و آسیب دایمی قلب منجر شود.
علایم کاردیومیوپاتی
علایم این بیماری طیف گستردهای دارد و از علایم ساده و گذرا مانند احساس تپش قلب یا خستگی در فعالیت تا بروز حملات قلبی و ایست قلبی متغیر است. علایم بیماری کاملاً به نوع و شدّت کاردیومیوپاتی وابسته است و برخی از بیماران که به فرمهای خفیف بیماری مبتلا هستند احتمال دارد تا سالها بی علامت باقی بمانند.
علایم شایع کاردیومیوپاتی ها عبارتند از:
- احساس تپش قلب
- تنگی نفس
- درد قفسه سینه
- خستگی و ضعف در زمان فعالیت
- احساس سرگیجه و سبکی سر
- سنکوپ و از دست دادن گذرای هوشیاری
- ایست قلبی و مرگ ناگهانی
تشخیص کاردیومیوپاتی
تشخیص کاردیومیوپاتی و افتراق انواع مختلف آن با شرح حال و معاینه شروع می شود و در ادامه برای تشخیص و بررسی بهتر لازم است از یک یا چند روش تشخیصی زیر استفاده نمود:
- نوار قلب
- اکوکاردیوگرافی
- سی تی اسکن قلب
- انجام MRI قلبی
- استفاده از هولتر ریتم قلب
- تست ورزش
- تست های ژنتیکی و بررسی سوابق فامیلی
درمان کاردیومیوپاتی
درمان کاملاً به نوع کاردیومیوپاتی و نوع علایم بستگی دارد ولی بصورت کلی به دو گروه تقسیم می شود:
درمان دارویی
مانند بسیاری از بیماریهای قلبی برای درمان و کنترل علایم کاردیومیوپاتی می توان از داروهای متعدّد استفاده نمود. داروهایی مانند بلوک کنندههای بتا، خانواده مهارکنندههای آنزیم ACE، دیورتیک ها و داروهای ضدّ آریتمی می توانند در کنترل کاردیومیوپاتی ها مفید باشند.
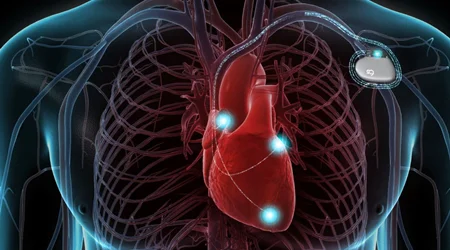
استفاده از وسایل و باتری قلبی
یکی از علل اصلی مرگ و میر در اثر کاردیومیوپاتیها بروز آریتمی و ایست ناگهانی قلبی است. در برخی از افراد با کاردیومیوپاتی اولین بروز بیماری می تواند بصورت ایست قلبی و سنکوپ باشد. در برخی از بیماران هم شواهد و نتایج بررسی قلبی نشان می دهد که این افراد از نظر بروز ایست قلبی و مرگ ناگهانی در گروه پرخطر قرار دارند.
در این گروه از افراد برای جلوگیری از مرگ و ایست قلبی بدنبال آریتمی از باتریها و دستگاههای شوک دهنده بنام ICD استفاده می شود تا در صورت بروز آریتمی قلبی با استفاده از شوک، ریتم قلب به حالت نرمال برگردد.
پیوند قلب
در افرادی که کاردیومیوپاتی بسیار شدید باشد یا با علایم قلبی بسیار شدید و غیر قابل کنترل همراهی داشته باشد، می توان از پیوند قلب به عنوان آخرین راه درمان این بیماران استفاده نمود. اگرچه پیوند قلب به دلیل محدودیت در دهنده قلب کمتر انجام می شود ولی یکی از راههای اساسی و قطعی درمان کاردیومیوپاتی هاست.
خلاصه
اگرچه کاردیومیوپاتی اسم کلی خیلی از بیماریهای قلبی است ولی این بیماریها از نظر شیوع، علایم، درمان و پیش آگهی با هم متفاوت هستند و نمی توان همه این بیماریها را در یک قالب کلی درمان کرد. لازم است در مرحله اول نوع بیماری و شدت آن شناسایی شده و بر اساس علایم و شرح حال و یافتههای پاراکلینیکی مانند اکو و تصاویر ام آر آی و سی تی اسکن قلب درمان را آغاز نمود.
اغلب کاردیومیوپاتی ها بیماریهای مهم و معمولاً برای تمام عمر هستند و غیر از شخص بیمار اعضای خانواده آنها هم به درجاتی احتیاج به پیگیری و مراقبت دارند.



دیدگاههای بازدیدکنندگان
 انتظاری
انتظاری
773 روز پیشجامع و کامل:))
ارسال پاسخ ناشناس
ناشناس
668 روز پیشمتن خلاصه و جامع بود.خیلی استفاده کردم.سپاس🙏
ارسال پاسخ ناشناس
ناشناس
613 روز پیشبا سلام و احترام مطالب عالی و کاربردی بود. بسیار سپاسگزارم
ارسال پاسخ مرضیه
مرضیه
480 روز پیشبسیارعالی
ارسال پاسخ